La Dra. Georgina Hernández Montes es Química Farmacobióloga egresada de la Facultad de Química de la UNAM. Actualmente es parte de la Red de Apoyo a la Investigación (RAI) de la UNAM y se ha especializado en el área de bioinformática.
Esta publicación fue revisada por el comité editorial de la Academia de Ciencias de Morelos.
En la entrega anterior abordamos los tratamientos y fármacos más utilizados actualmente para tratar el COVID-19, así como los que ya han sido descartados debido a su poca eficacia y, finalmente, los que están en la categoría de pseudociencia. Como se mencionó previamente, la mayoría de las opciones utilizadas actúan principalmente en los estadios más críticos de la enfermedad, pero hay muchos estudios en curso que están probando diferentes moléculas para intervenir en estadios más tempranos y que puedan evitar que la enfermedad se complique.
La Federal Drug Administration (FDA) de E.E.U.U. creó un programa especial de emergencia para evaluar de manera rápida y en su caso poner a disposición de los pacientes cualquier tratamiento o fármaco que demuestre ser efectivo. Este programa al momento cuenta con más de 600 proyectos de desarrollo de fármacos, más de 440 ensayos clínicos aprobados y 10 tratamientos de emergencia aprobados para COVID-19.
Los tratamientos están organizados en 5 categorías de acuerdo con su modo de acción, de tal suerte que hay anticuerpos, antivirales, inmunomoduladores, terapia celular y génica y otros.
Anticuerpos
Los anticuerpos son proteínas producidas por unas células del sistema inmune llamadas células B que tienen como función reconocer y neutralizar agentes extraños al organismo. A estos agentes extraños se les conocen como antígenos y pueden provenir de bacterias, virus, hongos o toxinas producidas por otros organismos como alacranes o abejas. A la fecha, la FDA ha aprobado el uso de anticuerpos para 79 enfermedades que van desde el cáncer hasta las enfermedades inmunitarias. Gracias a la biotecnología, en el caso de gente que ha sido infectada por SARS-CoV-2, es posible seleccionar células B que produzcan anticuerpos con una mayor afinidad o especificidad y posteriormente ser purificados para utilizarse como fármacos para el tratamiento de COVID-19. Es por ello que, desde el inicio de la pandemia, varios grupos de investigación empezaron a buscar anticuerpos contra el virus de SARS-CoV-2 con resultados muy prometedores.
La empresa Lilly obtuvo dos anticuerpos que actualmente cuentan con autorización de la FDA para su uso de emergencia en pacientes con COVID-19 leve o moderado y en etapas iniciales de la enfermedad. Los anticuerpos se denominan bamlanivimab y etesevimab y se recomienda su uso en conjunto, ya que se observó que uno solo puede volverse inefectivo. Su mecanismo de acción es a través de unirse a una parte de la proteína S del virus que se llama dominio de unión al receptor (o RBD por sus siglas en inglés) por sus siglas en inglés. Dicha parte como su nombre lo indica, es la que se une al receptor de la Angiotensina 2 (ACE2 por sus siglas en inglés) que se encuentra en nuestras células y es la puerta de entrada del virus (Figura 1).
Otra opción terapéutica es el REGN-COV2, que como dato curioso es el tratamiento que recibió el presidente Trump cuando fue diagnosticado con COVID-19 en octubre del 2020. REGN-COV2 es un cóctel de dos anticuerpos llamados casirivimab e imdevimab, ambos fabricados por la empresa Regeneron. A diferencia de la opción de Lilly, estos anticuerpos se unen a dos sitios distintos no sobrelapantes en el sitio RBD. La ventaja de esta combinación es que es poco probable que una mutación en la proteína S del virus SAR-CoV-2 haga que ambos anticuerpos sean ineficaces al mismo tiempo. En múltiples pruebas in vitro, esta combinación conservó su capacidad para neutralizar todas las mutaciones conocidas de la proteína S. Este tratamiento también se sugiere para pacientes con enfermedad leve o moderada que tengan un alto riesgo de progresar a un estado severo de la enfermedad.
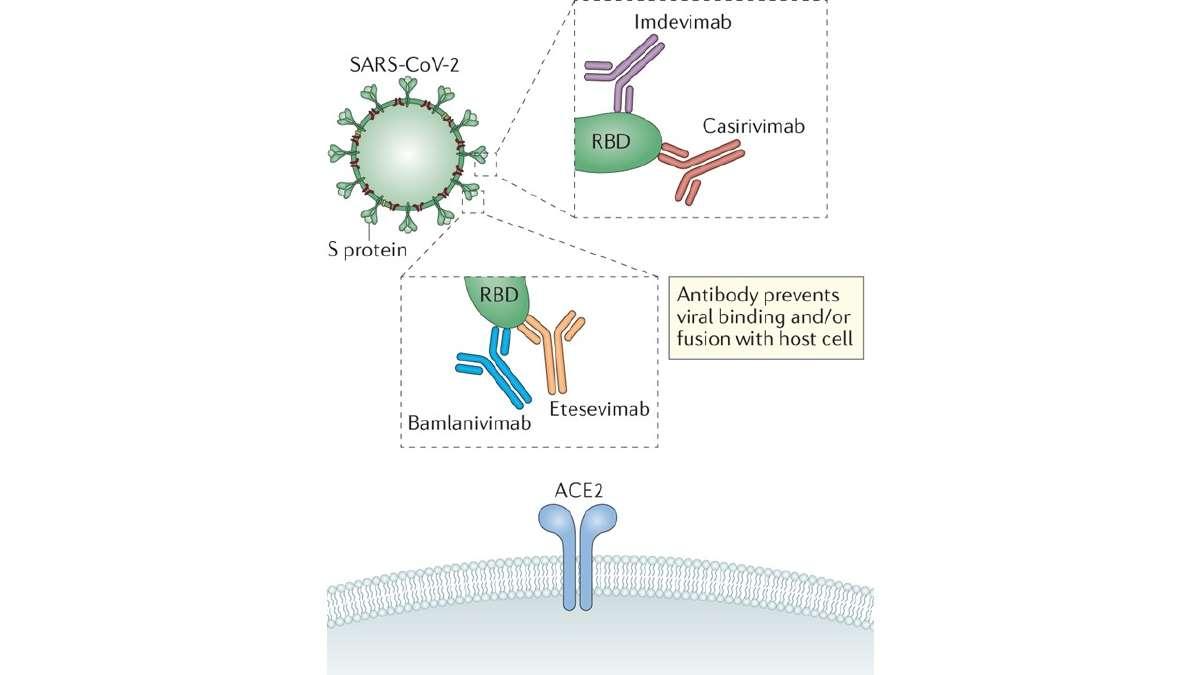
Figura 1. Mecanismo de acción de las 2 terapias de anticuerpos monoclonales autorizadas para su uso de emergencia por la FDA. Imagen tomada de https://www.nature.com/articles/s41577-021-00542-x/figures/3
Antivirales
Durante la emergencia del COVID-19, el único fármaco que demostró cierta efectividad y que estaba listo para producirse fue el remdesivir. Como ya se mencionó en la entrega anterior, los médicos demostraron que el fármaco aceleraba la recuperación entre las personas hospitalizadas con COVID-19 en un ensayo controlado que se llevó a cabo durante tres meses a principios de 2020. Sin embargo, la utilidad de remdesivir es limitada, pues no ha demostrado brindar beneficios a pacientes con enfermedad leve o moderada. Además de que el medicamento es caro, difícil de fabricar y debe administrarse por vía intravenosa en un hospital. Es por eso que se ha estado trabajando en otras alternativas.
El molnupiravir es una molécula que se diseñó originalmente para tratar la influenza. Su mecanismo de acción consiste en mimetizarse con los nucleótidos que utiliza la polimerasa del virus para replicar su genoma. Esto afecta al SARS-CoV-2 en su poder de replicación (Figura 2). Esta opción es prometedora ya que se trata de un fármaco oral, es más fácil de sintetizar y se ha observado que acorta la duración de la infección entre las personas con COVID-19 sintomático. Aunque ya se determinó que no es muy útil en pacientes hospitalizados, se sigue evaluando en las etapas tempranas de la infección y se están realizando pruebas clínicas en etapa tardía.
Otra molécula que ha cobrado relevancia es el favipiravir (Figura 2). Al igual que el fármaco anterior, fue diseñado para combatir la influenza y tiene un mecanismo de acción similar al molnupiravir. Estudios previos sugirieron que el favipiravir era capaz de eliminar el coronavirus de las vías respiratorias, situación que llevó a algunos países a aprobarlo para COVID-19. En estudios recientes se demostró que tiene un impacto mínimo sobre la mortalidad en pacientes hospitalizados. Sin embargo, se siguen realizando otros ensayos para evaluar su utilidad en personas recientemente diagnosticadas con COVID-19.
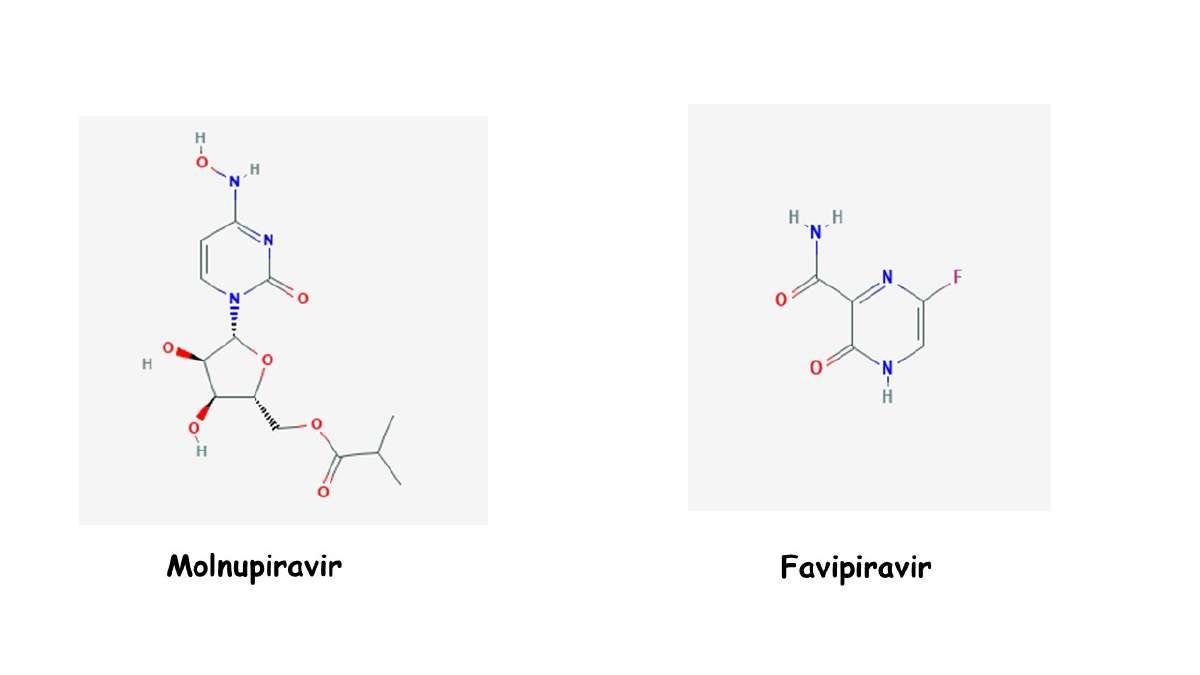
Figura 2. Estructura química de los antivirales. Imágenes descargadas de https://pubchem.ncbi.nlm.nih.gov/
Inmunomoduladores
Una de las respuestas más agresivas del cuerpo humano ante la infección del virus SARS-CoV-2 es provocada por la liberación de una gran cantidad de citocinas que resultan en estados inflamatorios muy severos. Es por ello que los fármacos que controlan las citocinas y por lo tanto, la inflamación, son muy prometedores. En febrero de este año un grupo de investigadores británicos reportó que el tocilizumab, un fármaco que en combinación con otras moléculas se utiliza para tratar diferentes tipos de artritis, mostró disminuir el riesgo de muerte en pacientes hospitalizados, así como su tiempo de estancia en el hospital. Es por ello que los Institutos Nacionales de Salud recomiendan su uso en ciertos pacientes hospitalizados.
Otro tratamiento prometedor sobre todo por la innovación de ser un medicamento inhalado es el desarrollo israelí EXO-CD24. Este tratamiento está basado en el uso de exosomas que son esencialmente unas vesículas que portan la proteína CD24. El fundamento de este tratamiento es que estos exosomas pueden suprimir la tormenta de citocinas y en consecuencia no se produce la inflamación. Además, tiene la ventaja de que se administra directamente, lo que permite una reducción de la dosis requerida y disminuye el riesgo de eventos adversos. Aunque está en la fase clínica 1, los resultados han sido muy alentadores.
Finalmente quiero mencionar el uso de fluvoxamina, un fármaco que se ha utilizado como antidepresivo, pero que se observó que es capaz de regular la producción de citocinas. Recientemente, en un estudio clínico se observó que cuando se administra en pacientes que han sido diagnosticados con COVID-19, previene su deterioro clínico. Aunque se siguen haciendo estudios, los resultados son prometedores.
Terapia celular
Esta categoría de tratamientos es la que tiene menos avances significativos, debido a las implicaciones de los experimentos. Los únicos tratamientos en evaluación son el uso de células madre mesenquimales. Este tipo de células madre están presentes en la mayoría de los tejidos humanos, incluido el cordón umbilical. Las células madre mesenquimales pueden renovarse dividiéndose y son capaces de diferenciarse en diferentes tipos de tejidos tales como osteoblastos, condroblastos, adipocitos, hepatocitos entre otros. Esto ha llevado a tener diversos estudios en el área de medicina regenerativa. Se plantea la hipótesis de que las células madre mesenquimales podrían reducir la lesión pulmonar aguda e inhibir la respuesta inflamatoria inducida por el virus de SARS-CoV-2. Además, debido a que carecen del receptor de la enzima ACE2, que el virus utiliza para la entrada en las células, son resistentes a la infección. A la fecha se han hecho algunos ensayos clínicos con pocos pacientes, por lo que no tienen un valor estadístico significativo pero los resultados que se han reportado son alentadores. Por ejemplo, un ensayo realizado en China con 7 pacientes con enfermedad severa que recibieron un trasplante de células madre mesenquimales intravenoso, se recuperaron completamente los 7, mientras que de 3 pacientes que se les administró placebo, uno falleció, otro desarrolló un síndrome respiratorio agudo y el otro permaneció estable con enfermedad severa.

Figura 3. Trasplante intravenoso de células madre. Creada con https://www.freepik.es/vectores/fondo
Para finalizar quiero resaltar que estos son solo una parte de todos los tratamientos que se están desarrollando. Es importante mencionar que todas estas opciones terapéuticas solamente se han podido desarrollar gracias al apoyo decidido de diferentes gobiernos a la ciencia tanto básica como aplicada. Y cada uno de estos desarrollos es una inversión a largo plazo, no sólo porque permite que los ciudadanos tengan acceso rápido a los tratamientos, sino porque estos también pueden venderse y generar ganancias que permitan recuperar la inversión. Como muchos expertos han pronosticado, es muy probable que esta no sea la última pandemia que enfrentemos y es por ello por lo que debemos asegurarnos de que los gobiernos inviertan en ciencia y tecnología, por lo que se vuelve casi un asunto de prioridad nacional y humana.
Esta columna se prepara y edita semana con semana, en conjunto con investigadores morelenses convencidos del valor del conocimiento científico para el desarrollo social y económico de Morelos. Desde la Academia de Ciencias de Morelos externamos nuestra preocupación por el vacío que genera la extinción de la Secretaría de Innovación, Ciencia y Tecnología dentro del ecosistema de innovación estatal que se debilita sin la participación del Gobierno del Estado.
Ligas de interés
https://www.fda.gov/drugs/coronavirus-covid-19-drugs/coronavirus-treatment-acceleration-program-ctap
https://www.nytimes.com/interactive/2020/science/coronavirus-drugs-treatments.html
https://www.covid19treatmentguidelines.nih.gov/cell-based-therapy/
Referencias
https://www.nature.com/articles/s41577-021-00542-x
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7843108/